Los antibióticos son una herramienta esencial para combatir enfermedades, tanto de animales como de personas. Pero durante décadas se usaron indebida e indiscriminadamente, con una terrible consecuencia de la que solo nos hemos dado cuenta en los últimos 20 años: la aparición de bacterias resistentes a un antibiótico o a varios (bacterias multirresistentes).
Cada año aumenta el número de muertes por bacterias multirresistentes, frente a las que ningún antibiótico hace efecto. Se cree que en 30 años estas infecciones causarán más muertes que el cáncer.
¿Por qué aparecen bacterias multirresistentes a los antibióticos?
Una bacteria es un microorganismo formado por una sola célula. Su material genético es el que define qué forma tiene, qué tipo de pared, si tiene flagelos, si tiene unas u otras proteínas de membrana que le permitan adherirse a células animales, qué nutrientes necesita para su metabolismo, si puede producir toxinas, etc. Todo material genético, incluido el nuestro, puede sufrir mutaciones. Las bacterias se reproducen muy rápido, y en poco tiempo dan lugar a poblaciones de millones de individuos, por lo que la probabilidad de que ocurran mutaciones se multiplica.
Estas mutaciones pueden no tener ninguna consecuencia para la bacteria, ser dañinas y matarla, o ser beneficiosas y darle nuevas capacidades que la ayuden a sobrevivir. Entre estas capacidades encontramos aquellas que generan resistencia a un antibiótico:
- Por inactivación de la molécula antibiótica. Es el caso de las resistencias a los antibióticos beta-lactámicos (como la amoxicilina): por una mutación, algunas bacterias adquirieron la habilidad de sintetizar una sustancia, la beta-lactamasa, que destruye este tipo de antibióticos.
- Por modificación del componente bacteriano que el antibiótico destruye, de forma que ya no lo reconoce y no lo puede atacar.
- Por impermeabilidad de la pared, que impide la entrada del antibiótico.
- Por expulsión de las moléculas antibióticas del interior de la bacteria, antes de que puedan actuar.
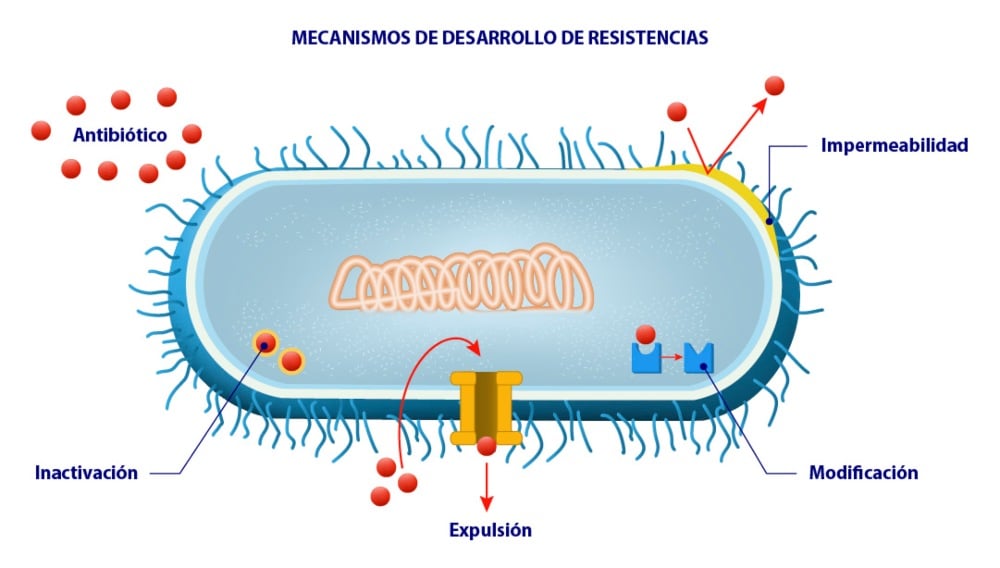
Es importante señalar que el uso de antibióticos no provoca la aparición de bacterias mutantes, este proceso ocurre independientemente y es el que da lugar a las diferentes cepas. El problema viene cuando, al usar un antibiótico, las bacterias sensibles mueren, y las que han desarrollado resistencia gracias a una mutación sobreviven. Sin otras bacterias que les hagan la competencia, estas podrán multiplicarse con más libertad, y la población resultante estará compuesta por todas sus descendientes resistentes. Y cuando esto ocurre una y otra vez, en millones de animales y de personas, a lo largo de años, nos encontramos con que el porcentaje de bacterias resistentes en el mundo aumenta.
Hay personas muriendo por bacterias multirresistentes
Según el último informe del Centro para el Control y Prevención de Enfermedades de Estados Unidos, en 2019 más de 2,8 millones de personas sufrieron una infección por una o varias bacterias resistentes solo en este país, y al menos 35.000 murieron por no poder tratarla.
En Europa, el Centro Europeo para la Prevención y Control de Enfermedades (ECDC) reveló que en el periodo 2020-2022 habían muerto más de 33.000 personas al año por culpa de bacterias multirresistentes, cuando en 2007 eran poco más de 11.000. Además, en estos pacientes el gasto económico es enorme. La diferencia en costes entre una infección de este tipo y una enfermedad normal es consecuencia de varios factores:
- Los pacientes reciben múltiples y largos tratamientos antibióticos.
- La estancia hospitalaria se prolonga durante mucho tiempo, ya que habitualmente los pacientes se tratan con medicamentos sintomáticos paliativos que los mantienen con vida.
- La hospitalización, si se confirma la presencia de bacterias multirresistentes, debe hacerse en condiciones de aislamiento, aplicando las medidas de descontaminación necesarias y de esterilización o destrucción de los materiales empleados.
¿Cuáles son las bacterias que más preocupan?
Cada día se encuentran nuevas cepas resistentes a unos u otros antibióticos, y no se descubren nuevos fármacos a la velocidad suficiente, así que las opciones se van acabando. Se espera que en menos de 30 años las muertes por infecciones multirresistentes incurables superen a las muertes por cáncer.
Las bacterias que más preocupan son en su mayoría respiratorias, y los principales damnificados son niños menores de 1 año y personas mayores de 65. Si la situación continúa empeorando, en pocos años podríamos encontrarnos con una verdadera crisis de muertes infantiles, algo impensable en países desarrollados en pleno siglo XXI.
Las bacterias causantes de enfermedades graves de las que se han detectado cepas resistentes con relativa frecuencia y que actualmente son un motivo de preocupación se clasifican en prioridad crítica (p. ej.: Pseudomonas aeruginosa resistente a carbapenems), prioridad elevada (p. ej.: Staphylococcus aureus resistente a vancomicina y meticilina o Salmonella y Campylobacter resistentes a fluoroquinolonas) y prioridad media (p. ej.: Streptococcus pneumoniae resistente a penicilinas).
Puedes ver la lista completa aquí. La mayoría de ellas son bacterias que pueden infectar y causar enfermedades tanto a animales como a personas. De estas, reconoceremos algunas porque afectan a nuestros rumiantes, y otras no nos sonarán por ser más importantes en ganado porcino o avícola. Las cuales además, pese a no provocar daño en nuestros animales, sí pueden estar presentes en ellos como comensales. En cualquiera de los casos, el uso excesivo o inadecuado de antibióticos en las explotaciones favorece la selección de bacterias resistentes, ¡incluso aunque la bacteria contra la que va dirigido el tratamiento sea otra!
La ley más reciente sobre el uso de antibióticos animales
Las leyes y reformas, tanto nacionales como a nivel de la Unión Europea, sobre medicamentos y, más específicamente, sobre antibióticos humanos y animales se han ido sucediendo para intentar poner freno a la aparición de resistencias. El Reglamento (UE) 2019/6 es el documento jurídico más reciente que regula la utilización de medicamentos veterinarios, hasta que se promulgue el Real Decreto que traslade su contenido al marco nacional (las leyes de cada país de la Unión Europea pueden añadir puntos, pero nunca contradecir lo que se estipula en la legislación de la UE).
En este Reglamento se hace énfasis en la prescripción de antibióticos por el veterinario, que debe estar justificada, en las limitaciones para su uso como metafiláctico (se explican con detalle en el artículo La metafilaxia: qué es y cuándo está justificada) y se establecen categorías de antibióticos, clasificados en función de cómo de necesarios son en la sanidad humana, prohibiendo o limitando el uso de aquellos para los que no haya alternativa.
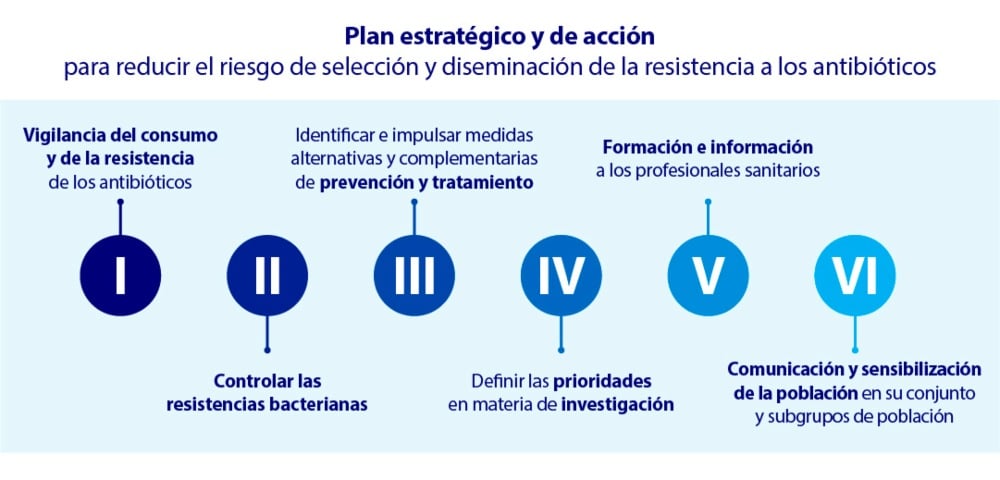
Previamente, en 2014 se publicó en España el Plan estratégico y de acción para reducir el riesgo de selección y diseminación de la resistencia a los antibióticos (en general, más centrado en medicina humana). En la misma línea, España se unió al proyecto europeo ESVAC, que recoge las ventas de antibióticos veterinarios que se producen al año en cada país. En España es obligatorio que los minoristas, las asociaciones ganaderas, las farmacias y los laboratorios farmacéuticos declaren anualmente la cantidad de antibióticos animales vendidos, según el Real Decreto Legislativo 1/2015.
Acerca del autor
Equipo Ceva Salud Animal
Ceva es una empresa impulsada por la investigación mundial en salud animal: investigamos, desarrollamos, fabricamos y suministramos soluciones de salud innovadoras para todos los animales. Como parte de nuestro día a día, desarrollar herramientas y servicios para las explotaciones ganaderas es una de las prioridades de Ceva, por eso queremos ser un referente para el sector más allá de nuestros productos.
Más información →


¿Y tú qué opinas? ¡Déjanos aquí tus comentarios!